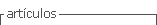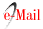Servicios Personalizados
Articulo
Indicadores
Links relacionados
 Citado por SciELO
Citado por SciELO
 Similares en SciELO
Similares en SciELO
Bookmark
Revista SCientifica
versión impresa ISSN 1813-0054
SCIENTIFICA v.9 n.1 La Paz 2011
ARTICULO
TROMBOEMBOLISMO PULMONAR AGUDO
Vercosa Velásquez Cario, M.D.'
Recibido: Julio de 2011
Aceptado: Julio de 2011
Correspondencia: Vercosa Velásquez Cario
E-mail: marcel_vercosa(g)hotma¡l.com
RESUMEN
El tromboembolismo pulmonar es la obstrucción de la arteria pulmonar o una de sus ramas, por un trombo, secundario a trombosis venosa profunda. Estudios la identifican como la segunda causa de muerte súbita, después del Infarto Agudo de Miocardio, es frecuentemente subdiagnósticada y subnotifícada.
El diagnóstico y tratamiento oportuno en el periodo de ventana es sumamente importante, por el impacto que tiene en la disminución de la tasa de letalidad. La patogénesis de la enfermedad fue establecida por Virchov con la triada clásica de estasis, lesión endotelial, hipercoagubilidad. La obstrucción de la arteria pulmonar o una de sus ramas produce elevación de la resistencia y de la presión arterial pulmonar, y consecuentemente conduce a un incremento de la postcarga del ventrículo derecho.
En cuanto a la clínica, se caracteriza por disnea de inicio súbito, taquicardia, taquipnea y espasmo bronquial. En algunos casos cursa con hemoptoicos y hemoptisis, espasmo bronquial, dificultad respiratoria tiraje y taquipnea, puede presentar signos de shock en tromboembolia pulmonar masiva. Este trabajo muestra una revisión de literatura que aclara el manejo y tratamiento en un paciente contromboembolismo pulmonar.
Palabras clave: Tromboembolia pulmonar, trombosis venosa profunda, triada de Virchov.
ABSTRACT
Pulmonary embolism is thc obstruction of thc pulmonary artery or one of its branches, by a thrombus sccondary to a deep vein thrombosis. Studíes identify it as the second leading cause of sudden death after acute myocardial infarction, is often underdiagnosed and underreported. The diagnosis and treatment in thc window pcriod is extrcmely important, thc impact in reducing the fatality rate. The pathogenesis of the discasc was eslablished by Virchow with the elassie triad of stasis, endothelial damage, hypcrcoagulable. Obstruction of the pulmonary artery or one of its branches gets incremented the resistance and the pulmonary arterial pressure, and consequently leads to increased right ventricular afterload. As for the clinic, is characterized by sudden onset dyspnea, tachyeardia, tachypnea. and bronchospasm. In some cases presents with hemoptoic and hemoptysis, bronchospasm, respiratory distress and tachypnea, may show signs of shock in massive pulmonary thromboembolism. This papcr prcscnts a literature review that clarifies the management and treatment in a paticnt with pulmonary thromboembolism.
Key Words: Pulmonary embolism. deep vein thrombosis. Virchov triad.
1.-DEFINICIÓN
Se define como tromboembolismo pulmonar a la obstrucción súbita de la arteria pulmonar o una de sus ramas, por material trombótico, como complicación de la trombosis venosa profunda.
2 - RELEVANCIA DEL TEMA Y EPIDEMIOLOGÍA
Si bien la tromboembolia pulmonar no figura entre las 10 principales causas de muerte de acuerdo al listado de la O.M.S., estudios efectuados postmortem, han establecido que se sospechó el diagnóstico premortem en sólo 30% de los fallecidos.'1" Un estudio multicéntrico efectuado en pacientes que presentaron muerte súbita demostró que la embolia pulmonar figuró como la segunda causa, luego del infarto agudo de miocardio'4'. Estos datos sugieren que la embolia pulmonar se ubica como la segunda o tercera causa de muerte a nivel mundial y que no figura en el listado de 10 principales causas de mortalidad de la O.M.S. porque es frecuentemente subdiagnósticada y subnotifícada. Un dato colateral que se desprende de estos estudios es que la capacidad de diagnóstico de embolismo pulmonar no ha mejorado, a pesar de los avances tecnológicos, desde las primeras descripciones efectuadas por Virchov en el siglo XIX.
El 70% de fallecimientos ocurre durante los primeros 90 minutos de iniciada una embolia pulmonar. El diagnóstico y tratamiento oportuno en este periodo de ventana, tiene un enorme impacto en la disminución de la tasa de letalidad (90 minutos de oro).
Ochenta a noventa por ciento (80-90%) de los embolismos pulmonares se originan en la trombosis venosa profunda de miembros inferiores y pelvis. A su vez el 80% de estos casos tiene su origen en los vasos venosos proximales a la región poplítea, sobre todo femorales e iliacos. F.l 10 a 20% de casos restantes se origina en la trombosis venosa de miembros superiores, aurícula y ventrículo derecho e in situ a nivel de las mismas arterias pulmonares.(4.8)
3.- PATOGÉNESIS
Virchov estableció en el siglo XIX la triada patogénica de la trombosis venosa profunda y embolia pulmonar (hipótesis que ha sido confirmada por estudios efectuados en el siglo XX y XXI)
Estasis Ocurre en pacientes con retardo de la circulación venosa (con insuficiencia venosa o varices en miembros inferiores o cardiópatas), pacientes postrados o inmovilizados (en estado de coma, con accidente vascular cerebral o politraumatizados) y enfermedades que producen un incremento de la viscosidad sanguínea (eritrocitosis o mieloma múltiple).
Lesión endotelial Se presenta en vasculitis primarias (Wegener. poliarteritis nodosa) o secundarias (Lupus eritematosos sistémico, artritis reumatoide), sepsis, politraumatismo y cirugía mayor (las cirugías de prótesis de cadera, rodilla, cuello de fémur, prostáticas y uterinas están asociadas al más alto riesgo de embolia pulmonar).
Hipercoagubilidad. Es el caso de pacientes con cáncer (sobre todo linfomas y adenocarcinomas), sépticos, eritrocitosicos, con déficit crónico de oligoelementos y acido fólico (desnutridos o con homocisteinemia) y alteraciones congénitas de la coagulación (Homocisteinemia, déficit de proteína C y S, mutación del factor V o factor V de Leyden, déficit de antitrombina).
4.- FISIOPATOLOGÍA
La Obstrucción súbita de la arteria pulmonar o una de sus ramas produce elevación súbita de la resistencia y de la presión arterial pulmonar (hipertensión pulmonar), consecuentemente conduce a un incremento de la postcarga del ventrículo derecho. Esto produce a su vez tres consecuencias:
1. Caída del gasto cardiaco derecho y disminución del retorno venoso izquierdo.
2. Distorsión del ventrículo derecho por desplazamiento paradójico del septo y restricción del llenado ventricular izquierdo o disfunción diastólica.
3. Incremento del trabajo y consumo de oxígeno del miocárdico, en el contexto de una disminución del gasto cardiaco y de la oferta de oxígeno, consecuentemente conduce a isquemia miocárdica.
Estos tres factores conducen finalmente a insuficiencia cardiaca global y choque de origen cardiogénico (Recordemos que el ventrículo derecho está mejor adaptado para tolerar sobrecargas de volumen pero no tolera incrementos sustanciales en la presión).(4)
De forma adicional, al obstruirse la circulación pulmonar se produce una disminución de la perfusión y por lo tanto un incremento de la relación ventilación-perfusión (VA/Q) con creación de unidades de espacio muerto fisiopatólogico, consecuentemente hipoxia e insuficiencia respiratoria, reflejada en una caída de la presión y saturación arterial de oxígeno. La hipoxia es agravada por tres factores adicionales:
La disminución de la perfusión con reducción de la síntesis de surfactante, favorece el colapso alveolar y atelcctasia pulmonar generalizada.
La liberación desde el material trombótico de mediadores químicos como el factor agregante plaquetario (FAP). leucotrienos _v endotelina produce broncoespasmo y disminución de la relación VA/Q.
El hiperflujo en las regiones irrigadas por ramas de la arteria pulmonar no ocluidas por trombos y la apertura de comunicaciones arterio-venosas pulmonares, conduce a la formación de unidades respiratorias tipo shunt (con una relación ventilación -perfusión VA/Q baja o nula). Estas unidades tipo shunt son causa de hipoxia refractaria (hipoxia que no mejora con el suplemento adicional de oxígeno).(4)
En resumen la embolia pulmonar si es suficientemente severa o masiva y/o no se diagnostica ni trata oportunamente, conduce a insuficiencia cardiaca y respiratoria simultánea y a la muerte del paciente. De hecho 30% de pacientes con embolia pulmonar no tratada fallecen y el 70% de estas muertes se produce durante los primeros 90 minutos de iniciado el episodio.(8)
Nota.- Se considera embolia pulmonar masiva cuando se produce una obstrucción anatómica o funcional de mis del 50% del lecho arterial pulmonar.
5.- CLÍNICA
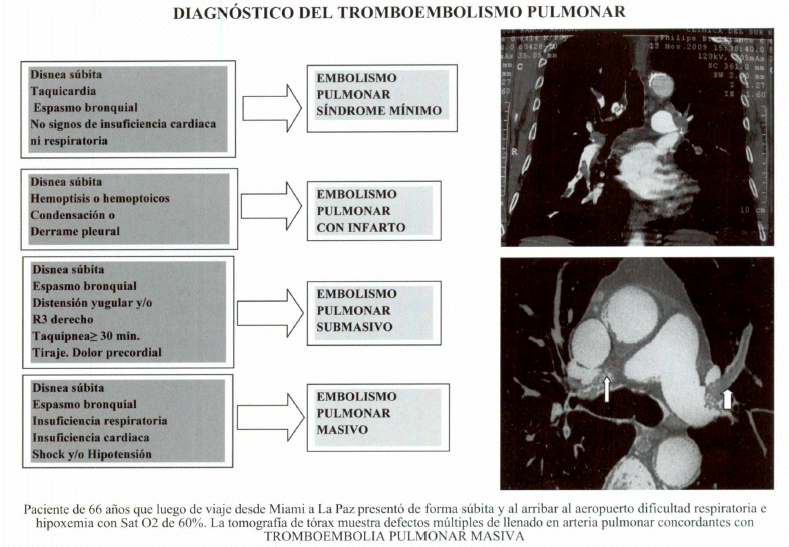
Se distinguen cuatro tipos de presentación clínica de la embolia pulmonar, con gravedad y riesgo de mortalidad creciente:(7.4)
Síndrome mínimo: Se caracteriza por disnea de inicio súbito o por la exacerbación aguda de una disnea previamente existente. En el examen físico puede constatarse taquicardia, taquipnca y espasmo bronquial. El espasmo bronquial en la embolia pulmonar esta producido, como señalamos previamente, por la liberación de mediadores químicos desde el material trombótico como el FAP, los leucotrienos, endotelina y neuropeptidos; es un dato frecuente y de alto valor diagnóstico en todas las formas de presentación de la tromboembolia pulmonar. El síndrome mínimo, corresponde al 40% del total de los casos.
CLAVE: Debe sospecharse embolia pulmonar en todo paciente que presenta espasmo bronquial (roncus y/o sibilantes) de inicio súbito y carece de antecedentes diagnósticos previos de asma o F.POC. Debe sospecharse embolia pulmonar en todo paciente mayor de 40 años que presenta por primera vez un síndrome de espasmo bronquial.
Tromboembolismo pulmonar con infarto: Comprende sólo el 10% de los casos y es la única variedad clínica que cursa con presencia de hemoptoicos y hemoptisis. Puede coexistir simultáneamente con una embolia pulmonar submasiva, pero rara vez con la forma masiva. Se produce por la necrosis hemorrágica de un segmento pulmonar y debido a que la circulación nutricia pulmonar está dada por las arterias bronquiales ramas de la aorta y no por la pulmonar, es frecuente en pacientes con embolia pulmonar periférica o con insuficiencia cardiaca izquierda previa. Esta es la variedad clínica de tromboembolismo pulmonar que cursa con derrame pleural (generalmente hemorrágico o en su defecto transudado claro) y condensación parenquimatosa, pudiendo simular o confundirse con neumonía. Para el diagnóstico diferencial debe tomarse en cuenta que en el infarto pulmonar, la fiebre no suele ser superior a 38.5°C y la imagen de condensación o patrón alveolar radiográfico, suele disminuir en el tiempo manteniendo su forma original como ocurre con un cubo de hielo echado en agua caliente (signo del hielo fundente), a diferencia de lo que ocurre en la neumonía donde el patrón alveolar se desvanece sin mantener sus bordes ni su forma original. Además si coexiste una imagen de derrame pleural, esta tiende a adoptar una forma convexa y no cóncava en menisco, adherida a la pared torácica, que han comparado algunos autores a la joroba de un dromedario y otros a la silueta de una figura femenina (signo de la joroba de Hampton).(7.8)
PERLA: En todo paciente que presenta clínica aparente de neumonía, pero con fiebre menor a 38.5"C y ausencia de esputo purulento, aun más si este paciente cursa con hemoptisis o hemoptoicos e insuficiencia cardiaca debe sospecharse tromboembolismo pulmonar hasta que no se demuestre lo contrario.
• Tromboembolia pulmonar submasiva: A los síntomas de disnea de inicio súbito y al frecuente hallazgo de espasmo bronquial, se agregan signos de dificultad respiratoria como tiraje y taquipnea que suele ser superior a 30 ciclos respiratorios/minuto, hipoxia con saturación de oxígeno menor a 80% y signos de insuficiencia ventricular derecha aguda como distensión yugular y R3 (tercer ruido derecho). El paciente puede presentar dolor precordial opresivo similar al que caracteriza al infarto agudo de miocardio, explicable por la hipertensión pulmonar e incremento súbito de la postcarga del miocardio, que produce incremento del trabajo e isquemia del ventrículo derecho. De hecho algunos pacientes se complican con un infarto que compromete la cara diafragmática y ventricular derecha. En pocas palabras el paciente presenta signos de falla cardiaca derecha e insuficiencia respiratoria. Corresponde al 30% de los casos y se le atribuye el 30 a 40 % de la mortalidad.1*-61
• Tromboembolia pulmonar masiva: Comprende 20% de las presentaciones clínicas pero es responsable del 60 a 70% de las muertes por esta causa. A los signos y síntomas citados se agrega la presencia de shock con hipotensión (presión arterial menor a 90/60 mmHg. o descenso de más de 30 mmHg. de la basal) y/o signos de hipoperfusión sistémica (oliguria, frialdad dista], llenado capilar mayor a 3 segundos, pulso parvo y tardo, diaforesis profusa y fría). Constituye una auténtica Emergencia médica y requiere manejo en una Unidad de Terapia Intensiva. Puede ser causa de paro cardiorespiratorio y muerte súbita
PERLA: En Iodo paciente que presenta dolor precordial opresivo y signos de marcada dificultad respiratoria, aún más. si coexiste un estado de shock, deben descartarse los diagnósticos de Tromboembolia pulmonar masiva e Infarto agudo de miocardio.
La escuela Europea clasifica la embolia pulmonar en tres estadios con diferentes características clínicas y tratamiento:

6.- DIAGNOSTICO
Se basa en la presunción clínica y su confirmación imagenólogica.
Dinero D: Es una técnica laboratorial que permite la detección de fragmentos de coagulación Usados por la plasmina. Un valor negativo excluye el diagnóstico de embolia pulmonar pero un valor positivo sólo sugiere el diagnóstico pero no lo confirma (recordemos que otras causas pueden elevar el dimero D como: venopunciones previas, traumatismos, cáncer, infarto de miocardio, etc.).(5)
Troponinas: El infarto de miocardio no es la única causa de elevación de troponinas. Patologías como la embolia pulmonar, miocarditis o sepsis pueden producir su elevación. Un resultado positivo para troponinas en un caso de tromboembolismo pulmonar confirmado esta asociado a alta mortalidad y mal pronóstico. También existe evidencia que en este grupo de pacientes el tratamiento fibrinolítico inmediato reduce la mortalidad.(5)
Radiografía de tórax: Orienta pero no establece el diagnóstico de tromboembolismo pulmonar. La imagen radiográfica más frecuente en presencia de embolia pulmonar es "normal" (60 a 70% de los casos). (7) En el 30 a 40% restante de pacientes las imágenes radiográficas patológicas más frecuente son:
-Una zona pulmonar carente de perfusión o vascularización (signo de Westermark u oligohemia).
-Dilatación del hilio pulmonar derecho con un diámetro de la arteria pulmonar descendente mayor a 16 min. en hombres o 15 mm. en mujeres (signo de Heisman I).
-Atelectasias laminares en regiones básales o signo de Fleishner
-Otras imágenes patológicas como la Joroba de Hampton o del hielo fundente se han citado previamente.
PERLA: Debe sospecharse tromboembolismo pulmonar en todo paciente con marcada dificultad respiratoria e hipoxemia y con una radiografía de tórax normal o con alteraciones mínimas, que no justifican la magnitud de la insuficiencia respiratoria.
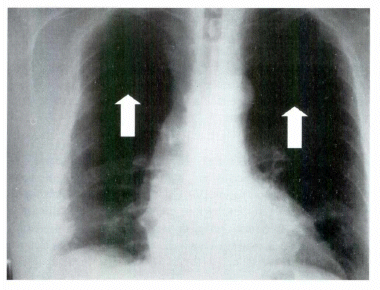
Fotografía 1. Imagen de oligohemia o signo de Westermark en un paciente con embolia pulmonar submasiva corroborada por angiotomogralia. Tratamos al paciente exitosamente con uso de heparinas de bajo peso molecular (enoxiparina 60 mg S.C c/12 horas)
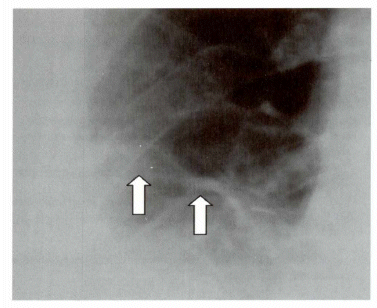
Mismo paciente. Se evidencia atelectasias laminares en región basal derecha o signo de Fleishner y derrame pleural.
Angiografía pulmonar: Es el Gold Estándar o Patrón de oro en el diagnóstico de embolia pulmonar, sin embargo su realización está asociada a una mortalidad de 1 a 20 % en función de la experiencia del angiografista, casuística del hospital donde se efectúa y gravedad de la tromboembolia; por lo tanto en el marco de una presión social y medicolegal creciente, su uso es limitado y poco práctico, existiendo métodos no invasivos de alto rendimiento y riesgo mínimo o nulo.(5,7)
Gammagrafía Ventilación Perfusión: Es un estudio isotópico frecuentemente recomendado en el exterior, consiste en la administración y lectura separada de dos isótopos, uno para la perfusión pulmonar y otro para la ventilación, en este orden. Sin embargo la dificultad operativa y de realización inmediata limita su utilización en nuestro medio. Se considera diagnóstico de embolia pulmonar cuando se evidencia dos o más segmentos pulmonares con perfusión disminuida o nula rastreados por el isótopo, pero con ventilación preservada. (Discordancia ventilación-perfusión).(7)
Doppler venoso con compresión de miembros inferiores y región pélvica: Este estudio basado en la emisión y captación por parte de un transductor de ondas sonoras, determina si el flujo es lineal (cuando se acerca al transductor rojo y al alejarse azul) o es turbulento (amarillo o naranja, signo de obstrucción al flujo vascular), permite diagnosticar la presencia de trombos en el interior de los vasos venosos sobre todo proximales a la vena poplítea. Recordemos que 80% de los tromboembolismos pulmonares se originan a este nivel, por lo tanto un resultado positivo, en un contexto clínico de alta sospecha de embolismo pulmonar, es diagnóstico.
Ecocardiografía La presencia de desplazamiento paradójico del septo ventricular (Con una imagen en D que abomba el septo ventricular de derecha a izquierda, limitando el tamaño de la cavidad ventricular izquierda), hipoquinecia segmentaria del ventrículo
derecho (disminución de la contracción del ventrículo en una porción de el y no en toda su extensión) o imágenes hiperecogénicas (trombos) en el interior de aurícula, ventrículo derecho o la arteria pulmonar, en el contexto clínico compatible; es diagnóstico de embolia pulmonar.(5,6)
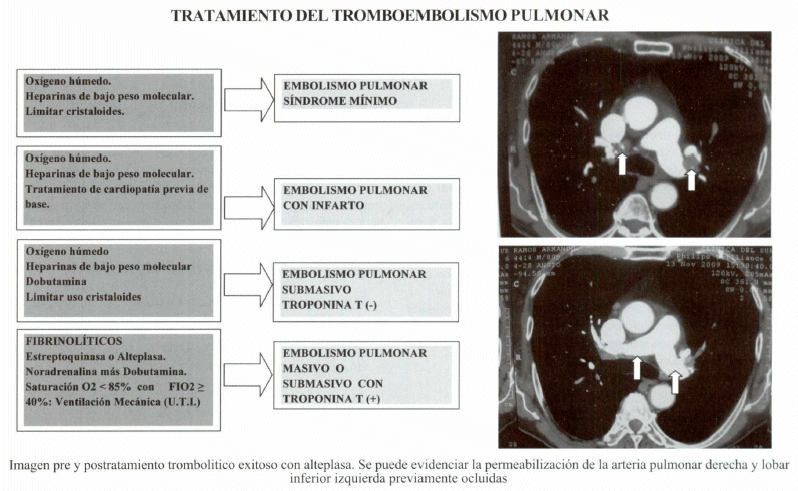
Tomografía multislide de pulmón con contraste simultáneo: Es el método con mayor rendimiento, vale decir mejor relación de precisión diagnóstica, factibilidad y costo; por lo tanto es el método de elección en el diagnóstico de tromboembolismo pulmonar. Se puede evidenciar en casos positivos la presencia de imágenes hipodensas (plomisas) al interior de los vasos pulmonares contrastados (que se ven blancos o hiperdensos), concordantes con trombos a dicho nivel.(10,4,6)
7.-TRATAMIENTO
Todo paciente con sospecha de tromboembolismo pulmonar debe ser hospitalizado.(5)
Debe administrársele oxígeno húmedo por máscara facial hasta lograr una saturación > 90%. Si con un flujo mayor o igual a 8/1 min no se logra una saturación > 85% esto es un signo inequívoco de insuficiencia respiratoria que requiere uso de ventilación mecánica.
La base del tratamiento lo constituye el uso de anticoagulantes. Sólo se efectuará métodos quirúrgicos como trombectomia (extracción directa del coagulo de la arteria pulmonar o ramas) o instalación de filtro en la vena cava, en pacientes con contraindicación de anticoagulación "", como ser:
- Pacientes con cirugía mayor o neuroquirúrgica en los últimos 6 meses.
- Hemorragia en sitios no comprensibles (por ejemplo digestiva).
- Accidente vascular cerebral hemorrágico
- Hipertensión arterial sistémica no controlada
- Diabetes descompensada.
- Malformaciones arteriovenosas, sobre todo cerebrales.
- Trombocitopenia menor a 100.000 mm3.
En pacientes con riesgo de embolia pulmonar de acuerdo a los criterios de la triada patogénica de Virchov, debe efectuarse anticoagulación profiláctica, siendo de elección las heparinas de bajo peso molecular(5,8) (HBPM):
Enoxiparina (Clexane) lmg/Kg. peso /día. S.C. (subcutánea) o Nandroparina (Fraxiparina) 25 - 30 UI/Kg. peso/día S.C.
A pacientes con síndrome mínimo, tromboembolia pulmonar con infarto y tromboembolia pulmonar submasiva con troponina T negativa, se efectuará tratamiento con heparinas de bajo peso molecular (HBPM)(4,5), al doble de dosis que la profiláctica:
- Enoxiparina 1 mg/Kg peso cada 12 horas S.C.
- Dalteparina 200 UI/Kg peso al día dosis única. S.C.
- Nandroparina 25 UI/Kg peso cada 12 horas. S.C.
Se prefiere el uso de HBPM a la heparina convencional o sódica porque estudios controlados han demostrado su mayor efectividad y menor riesgo de efectos colaterales (sangrado y trombocitopenia inducida por heparinas). En cuanto al costo el uso adecuado de heparina sódica, requiere por su farmacocinética, infusión continua, uso de bomba de infusión, terapia intermedia y control laboratorial cada 6 horas de tromboplastina parcialmente activada (TPTA); vale decir que si bien su costo aislado es menor, el costo total de su aplicación incluyendo control de laboratorio, excede ampliamente el de las HBPM. En cambio las HBPM son perfectamente biodisponibles dosificadas por Kg/peso y no requieren laboratorio de control ni supervisión continua. (Salvo excepciones como pacientes con obesidad mórbida o discrasia sanguínea previa).
El uso de la heparina sódica (convencional o de alto peso molecular), se limita por lo tanto a pacientes embarazadas (dada que su peso impide su paso por la barrera placentaria hacia el feto) y a pacientes candidatos a fibrinoliticos de forma previa a su uso (porque su vida media es corta, lo que permite su suspensión y el cese en breve plazo de su actividad anticoagulante).
El tratamiento de elección en pacientes con embolia pulmonar masiva (6) y submasiva con troponina T positiva (9) es el uso de Fibrinoliticos:
Estreptoquinasa EV (250.000 U.I. la Ia hora y luego 100.000 Ul/hora por 23 horas más) ó Alteplasa (Activador tisular del plasminógeno). Se prefiere en pacientes que han recibido previamente estreptoquinasa, por la reducción del riesgo de shock anafiláctico y en mayores de 60 años, por su menor probabilidad de producir hemorragia cerebral, sin embargo su costo es diez veces superior. Se indican: 10 U.I. en bolo y 90 U.I. en 2 horas E.V. (total 100U.I. E.V.)
En pacientes en shock y/o hipotensión se utilizará noradrenalina como vasoactivo de elección "2| o en ausencia de disponibilidad: dopamina. En pacientes con falla cardiaca: dobutamina "'51 como inotrópico. En pacientes hipotensos o con insuficiencia cardiaca no se aconseja dar cargas de soluciones cristaloides superiores a 500 mi., por el riesgo de sobrecargar aún más el ventrículo derecho, desplazar el septo y restringir el llenado ventricular izquierdo, con caída del gasto cardiaco, hipotensión y muerte. (11)
El tratamiento adecuado y oportuno de la tromboembolia pulmonar disminuye la probabilidad de mortalidad del 30% al 2-8%.(3)
NOTAS
1 Medico Neumólogo - Instituto Nacional del Tórax, Docente de Fi si opa to logia Facultad de Medicina - Universidad Mayor de San Andrés
BIBLIOGRAFÍA
1. Karwinski ES. Comparison of clínica] and postmortcm diagnosis of pulmonary embolism. JClin Pathol 1999;42-135.
2. Stein PD, Henrry JW. Prevalence of Acule pulmonary embolism among paticnts in a general hospital and autopsy. Chet 2005: 108:978. [ Links ]
3. Horlander KT. Mannino DM. Pulmonary embolism mortality in the United States. 1979-1998; an analysis using múltiple cause mortality data. Arch Intern med 2003; 163.1711. [ Links ]
4. Tapson VF. Acute pulmonary embolism N Engl J Med 2008:358:1037 [ Links ]
5. Guidelines on diagnosis and management of acute pulmonary embolism. Task Forcé on Pulmonary Embolism, European Society Cardiology. Eur Heart J 2010;2I:I30I-1323.
6. Kusher N, Goldhaber SZ, Management of massive pulmonary embolism. Circulation 2005; I12:e28.
7. Carson JL, et al. The clinical course of pulmonary embolism: One year follow-up of PIOPED.N Engl J Med 1992;326:1240 [ Links ]
8. Nijkeuter M, Sohnc M, et al. The natural course of pulmonary embolism: Clinical outeome and risk factors in a large prospective cohort study. Chest 2007:131:517 [ Links ]
9. Becattini, Vedovasti, et al. Prognostic valué of troponins in acute pulmonary embolism: a meta analysis. Circulation 2007; 116:427. [ Links ]
10. Ryu J, Pellikka P, et al. Saddle pulmonary embolism diagnosed by CT: frequeney, clinical features and outeome. Resp Med 2007; 101. [ Links ]
11. Mercat Diehhl et al. Hemodynamic effeets of fluid loading in acute massive pulmonary embolism. Crit Care Med 1999;27:540. [ Links ]
12. Boulain T. Lanotte et al Efficace of norcpinephrine thcrapy in shock eomplicating acute pulmonary embolism. Chest 2007:304:300. [ Links ]